Le site dermatologie.free.fr propose en formation continue, une base d’images et plus de 180 cas cliniques (avec les solutions).
PS: Vous pouvez être informés des mises à jour en indiquant votre adresse mail.
Le site dermatologie.free.fr propose en formation continue, une base d’images et plus de 180 cas cliniques (avec les solutions).
PS: Vous pouvez être informés des mises à jour en indiquant votre adresse mail.
CONTEXTE:
L’idée de cet article m’est venue suite à la question d’une patiente dont l’infirmier et le pharmacien se renvoyaient la balle…
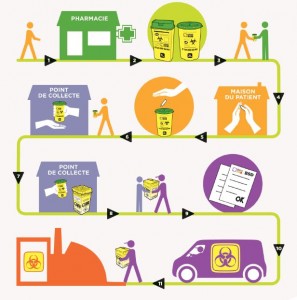
La gestion et l’élimination des déchets de soins produits à domicile, ou le grand écart entre les bonnes pratiques régies par les textes, et les pratiques des patients et des professionnels… entre ignorance? ou contournement volontaire? de leurs devoirs… mettant en danger les personnes et l’environnement…
Je me croyait une bonne élève en prescrivant à mes patients des collecteurs, mais en posant la question du devenir de ces collecteurs… j’apprends, horrifiée!!! que les pharmacies ne les récupèrent pas et que les patients les jettent dans la poubelle!!! Faites votre enquête vous verrez …
D’où ce rappel des textes…
A DIFFUSER aux patients et aux professionnels (médecins, infirmiers, pharmaciens…)
DEFINITIONS:
Les DASRI, ou Déchets d’Activités de Soins à Risques Infectieux et assimilés, sont produits par une activité de soins individuelle (patients) ou collective (professionnels et établissements de santé), et présentent un risque infectieux et de contamination pour l’homme et l’environnement.
En fonction de leur origine ils sont regroupés en trois groupes:
1- les déchets d’activités de soins des établissements de santé
2- les déchets dits « déchets diffus spécifiques » issus de l’exercice libéral médical et para-médical ou vétérinaire, des laboratoires d’analyses, des tatoueurs, des thanatopracteurs… produits en quantités faibles et géographiquement dispersée (cabinets de soins, domiciles des malades, laboratoires)
3- les déchets de tests et de soins des ménages, et des personnes en auto-traitement à domicile (diabète, hépatite, insuffisance rénale, sclérose en plaques, hémophilie…)
CE QUE DISENT LES TEXTES:
Toute personne qui produit des déchets définis à l’article R 1335-1 du code de santé publique est tenue de les éliminer.
Lorsque la quantité de déchets regroupée dans un même lieu est supérieure à 15 kg/mois, le site doit être déclaré auprès de L’ARS.
Le producteur de déchets de soins est responsable de ceux-ci jusqu’à leur élimination finale par le biais de filières agrées (le fait de confier ses déchets à un prestataire n’exonère pas de sa responsabilité).
Cette notion de responsabilité est transférée aux « personnes chargées de l’élimination des déchets » qui prennent en charge les DASRI produits par les patients en auto-traitement.
Lorsque le soin est réalisé ( même à domicile) par un professionnel de santé, le professionnel qui fait le soin devient le « producteur », et le responsable du conditionnement, du stockage, du transport et de l’élimination des déchets.
Lorsque le patient est en auto-soin l’article L. 4211-2-1 de la loi HPST stipule précisément que le pharmacien doit se charger de récupérer les déchets de soins de ses clients.
L’utilisation de conteneurs spécifiques est obligatoire depuis un arrêté du 26 décembre 2004. L’article R. 1335-5 du code de la santé publique rappelle l’obligation de séparer les DASRI des autres déchets.
Il est formellement interdit d’utiliser d’autres récipients sous peine d’encourir une amende ou de l’emprisonnement, notamment en cas d’accident des agents de tri.
La traçabilité doit s’exercer tout au long de la filière d’élimination. Elle passe par une convention, établie entre le producteur de déchets et le prestataire de collecte, ainsi que par l’établissement de bordereaux de suivi accompagnant le déchet jusqu’à sa destruction finale.
Les professionnels de santé (infirmières, médecins…), même en intervention à domicile chez leur patient pour un acte de soin, ne peuvent utiliser les collecteurs des patients. Pour exercer réglementairement, ils doivent avoir un contrat avec une société chargée du transport et de l’élimination de leurs propres déchet, qui remet ensuite au producteur une attestation de destruction de ses déchets.
POUR LES PATIENTS EN AUTO-TRAITEMENT, un flyer d’information est disponible, et qui traite les points suivants:
Qui fournit et traite les collecteurs?
La nouvelle filière de collecte REP (Responsabilité élargie du producteur) est déployée depuis novembre 2011. Elle sera opérationnelle sur tout le territoire à la fin de l’année 2013. Elle a vocation à distribuer, collecter et traiter ces collecteurs.
Elle est gratuite pour le patient. Le coût de cette filière étant à la charge des industriels de la santé.
L’article R. 1335-8-2 du code de la santé publique prévoit que les producteurs (exploitants de médicaments, fabricants de dispositifs médicaux, fabricants de dispositifs de diagnostic in vitro, etc.) mettent gratuitement à disposition des officines de pharmacie et des pharmacies à usage intérieur (pour les établissements de santé) des collecteurs de déchets d’une quantité correspondante à celle des matériels piquants ou coupants mis sur le marché.
Et l’article R. 1335-8-3 prévoit que les pharmacies remettent gratuitement aux patients en auto-traitement des collecteurs vides.
Les points de collecte sont des lieux où ces patients pourront rapporter les conteneurs pleins, lesquels seront récupérés et traités par des opérateurs. D’ici la fin de l’année 2013, ces points de distribution et de collecte seront déterminés région par région et référencés sur le site de l’association DASTRI, éco-organisme agréé depuis décembre 2012.
En attendant l’article R. 1335-8-5 II du Code de la santé publique dans le décret de 28 juin 2011 créé l’obligation, à charge des officines de pharmacies, des pharmacies à usage intérieur et des laboratoires de biologie médicale, de collecter gratuitement les DASRI perforants produits par les patients en auto-traitement qui leur sont apportés par des particuliers, en l’absence de dispositif de proximité spécifique.
POUR LES PROFESSIONNELS, la liste des prestataires qui collectent et traitent les DASRI est disponible sur le site du guide des déchets de la Guadeloupe.
Seules 2 sociétés font la collecte et le traitement (incinération): e-compagnie (0590 25 14 24) et TECMED (0590 60 51 15), à Petit-Bourg.
Les autres n’effectuent que la collecte (par ordre alphabétique):
• CANON HYGIENE à Ste-Rose (0590 28 57 65)
• FPST à Gosier (0590 21 04 63)
• IGETHERM à Baie-Mahault (0590 26 16 83)
• MEDICLINET à Petit-Pérou, Abymes (0590 88 16 21)
• MEDICOPACK à St François (0590 88 71 97)
• PROGIENE CARAIBES, à la Jaille, Baie-Mahault (0590 23 13 44)
• THERMODAS à St François (0590 73 47 48)
Sources: articles R.1337-1 à R.1337-17 du Code de Santé Publique.
Ce calculateur permet d’estimer la filtration glomérulaire par l’équation MDRD (fonction de l’age, du sexe, et de l’ethnie), et la clairance de la créatinine par l’équation de Cockcroft-Gault (fonction de l’age, du sexe et du poids).
EN PRATIQUE:
Les laboratoires rendent un résultat MDRD « politiquement correct » qui tient compte de l’age et du sexe, mais pas de l’ethnie. Il convient donc pour nos patients afro-américains de multiplier par 1.21 le résultat.
 L’Association Guadeloupéenne de Gestion et de Réalisation des Examens de Santé et de la Promotion de la Santé , ou AGREXAM a signé en 2009, une convention avec la CGSS pour prendre en charge la gestion de la réalisation des examens de santé prévus aux articles L221-1(3°), L321-3 et R321-5 du Code de la Sécurité sociale.
L’Association Guadeloupéenne de Gestion et de Réalisation des Examens de Santé et de la Promotion de la Santé , ou AGREXAM a signé en 2009, une convention avec la CGSS pour prendre en charge la gestion de la réalisation des examens de santé prévus aux articles L221-1(3°), L321-3 et R321-5 du Code de la Sécurité sociale.
Cette activité était antérieurement réalisée (jusqu’à mars 2008), par le Centre Sainte-Geneviève (Association APES).
EN GUADELOUPE, 5 Centres d’Examen de Santé (CES) effectuent les examens périodiques proposés par la législation sociale aux assurés:
– LE MOULE : Maison médicale de garde, Centre médical, ZAC de Damencourt
– ABYMES : Morne Caruel, Route de l’Hôtel des Impôts
– SAINTE ROSE : Maison médicale de garde, Cité des fonctionnaires
– BASSE TERRE : Maison médicale de garde, Avenue Gaston Feuillard
– MARIE-GALANTE : Centre Hospitalier Sainte Marie, Grand Bourg
En 2012, l’activité sur les 4 sites de Guadeloupe continentale, a été la suivante, soit un total 6531 examens de santé réalisés.
A NOTER:
– les CES de Sainte-Rose fait partie des centres de vaccination accrédités.
– les locaux sur les sites des maisons médicales de garde, sont communs avec l’ADGUPS (Association Départementale de Garde d’Urgence et de Promotion de la Santé).
– le personnel est composé dans chaque antenne, d’un médecin, une secrétaire d’accueil et une infirmière (sauf aux Abymes où le personnel est doublé).
Pourquoi ces examens ?
Ces examens, situés dans le champ de la prévention, à l’exclusion de tout acte de soins, ont été voulus par le législateur pour que tous les assurés sociaux et leurs ayants droits (enfants à compter de l’âge de 5 ans), et surtout les personnes inactives de plus de 16 ans, les demandeurs d’emplois, les personnes bénéficiaires de la CMU, les personnes pré ou retraités, puissent accéder régulièrement à un examen de dépistage et des conseils de prévention.
Ils constituent en outre, la base d’un observatoire permanent de l’état de santé de la population Guadeloupéenne dans une cohorte constante, permettant de préconiser des orientations de prise en charge et d’actions de prévention. Il reste disponible sous réserve d’anonymisation pour des études épidémiologiques, déclarées et autorisées auprès de la CNIL.
Pour qui?
Ces examens sont destinés à tous les assurés du régime général et du régime agricole de plus de 5 ans, et en théorie, en priorité aux assurés sociaux en situation de précarité, ou qui se trouvent hors du système de soins.
Quand ?
– Tous les 5 ans pour l’ensemble des assurés sociaux.
– Annuellement pour les populations en situation de précarité: bénéficiaires de la CMU (de base et complémentaire), chômeurs, étudiants, et personnes exposées à des risques sanitaires.
Comment ?
La CGSS adresse à ces populations une invitation à bénéficier de l’examen de santé. Les assurés sociaux peuvent également solliciter directement un examen en appelant le 0590 90 49 96. Les médecins peuvent faire une demande ciblée auprès de l’AGREXAM selon leurs besoins et objectifs de soins.

L’examen clinique est réalisé par le médecin du centre, et complèté par un bilan sanguin et urinaire standards, un ECG, des tests auditifs et visuels, et en théorie un bilan dentaire.
A l’issue de l’examen de santé, les résultats sont remis au patient, ainsi qu’une synthèse destinée au médecin traitant qui peut effectuer une Suite d’Examen de Santé (SES). Cette consultation est prise en charge à 100% par la CGGS (sans avance de frais pour le patient), sur la base de 1.5C (37.95€). Les honoraires de cet acte peuvent soit être saisis par voie électronique et réglés au médecin soit versés après renvoi du coupon réponse.
Il est par ailleurs demandé au médecin de renvoyer les informations sur le suivi médical réalisé lors de cette consultation, permettant l’évaluation des actions de dépistage ou de promotion de la santé mises en œuvre par les CES.
Combien ça coute? en moyen 225€, d’après ameli Cote d’Or, sinon à lire: le rapport de la cour des comptes
Article co-écrit avec le Dr Maurice MEISSONNIER, Directeur Médical de l’association AGREXAM.
Les praticiens et auxiliaires médicaux libéraux – même conventionnés – ne bénéficient pas de la prise en charge spécifique de la branche Accident du Travail – Maladie Professionnelle prévue au titre IV du code de la Sécurité Sociale (couverture à 100% des soins, appareillages et pharmacie et versement dès le 1er jour d’indemnités journalières), la condition de subordination (employeur/salarié) faisant défaut (articles L411-1 et L412-1 du code de la Sécurité Sociale).
Il est possible de souscrire une assurance complémentaire ou «assurance volontaire individuelle Accident du Travail / Maladie Professionnelle» auprès de votre Caisse Primaire d’Assurance Maladie, en faisant une demande sur le formulaire S6101C ou cerfa 11227*02.
La cotisation est basée de les revenus libéraux (compter dans les 50€/trimestre). Les prestations sont celles prévues par la législation relative aux accidents du travail, à l’exception de l’indemnité journalière pour incapacité temporaire.
Cependant cette assurance n’est pas indispensable.
En effet, en l’absence de cette couverture spécifique, vous serez pris en charge au titre de la branche maladie comme pour n’importe qu’elle maladie, c’est-à-dire selon le taux de remboursement et le tarif conventionnel applicables (et non à 100% comme pour la branche « accidents du travail »).
Si vous bénéficiez d’une complémentaire santé, elle couvre en général la part restante.
ET DONC, EN CAS D’ACCIDENT DU TRAVAIL (ou de maladie professionnelle):
1/ Soit vous avez souscrit l’assurance volontaire individuelle auprès de votre Caisse,à qui il vous faut faire parvenir dans les délais (48h pour un AT) une déclaration sur le formulaire «Accident de Travail – Maladie Professionnelle».
Vos frais de santé en rapport avec l’AT-MP seront pris en charge à 100% par la Caisse (à l’exception de l’indemnité journalière pour incapacité temporaire).
2/ Soit vous n’avez pas souscrit cette assurance, alors:
– les frais de soins de santé, sont pris en charge par la CPAM au titre de la branche maladie comme suite à n’importe quelle maladie, selon le taux de remboursement et le tarif de convention applicables.
– les indemnités relatives à l’incapacité, sont prises en charge par la CARMF:
• incapacité temporaire: indemnités journalières, à partir du 90ème jour d’arrêt de travail (formulaire marron)
• incapacité permanente: rente ou capital invalidité
•voire décès: capital décès, rente éducation et rente de conjoint
Sources: article Couverture Risque Accident Travail/Maladie Professionnelle pour le libéral sur le forum des l’internat Antilles-Guyane, et Procédure Ameli-Val d’Oise en cas d’AES pour les infirmiers libéraux
A lire aussi, notre article sur la procédure en cas d’accident d’exposition au sang (AES).
Le Département Universitaire de Médecine Générale de Toulouse (encore eux! après notamment la revue e-respect…) a créé le site pediadoc.fr pour trouver rapidement toute l’information sur le suivi des enfants de 0 à 2 ans:
– par âge (J8, M1, M2, M3, M4, M5, M6, M9, M12, M16, M20, M24)
– par catégorie (examen clinique, prévention, alimentation, développement staturo-pondéral et psycho-moteur…)
Avec des fiches résumées, et un tableau récapitulatif, bien utiles…
A noter que le nouveau calendrier vaccinal est intégré.
A conseiller aux étudiants, aux médecins et pourquoi pas aux parents…
DÉFINITION: Un accident exposant au sang (AES) est défini comme tout contact avec du sang ou un liquide biologique contenant du sang et comportant soit une effraction cutanée (piqûre ou coupure) soit une projection sur une muqueuse (oeil, bouche) ou sur une peau lésée.
QUELQUES CHIFFRES, issus de la surveillance des accidents avec exposition au sang dans les établissements de santé français en 2010.
Sous l’égide du Réseau d’Alerte, d’Investigation et de Surveillance des infections nosocomiales (Raisin) et avec le Groupe d’Étude sur le Risque d’Exposition des Soignants aux agents infectieux (Geres), la surveillance des AES utilise des méthodes harmonisées au niveau national depuis 2002.
En 2010, deux établissements de soins de Guadeloupe (le CHU de Pointe-à-Pitre-Abymes, et la Clinique des Eaux Claires) participe au recueil au sein du CCLIN Sud-Ouest.
L’objectif de cette surveillance est de décrire les circonstances précises de survenue des AES pour améliorer leur connaissance et guider les stratégies de prévention qui repose avant tout sur la vaccination contre l’hépatite B des personnels, la formation, le respect des précautions standard, et l’utilisation rationnelle de matériel de sécurité.
Le risque moyen de transmission après exposition percutanée au sang d’un patient infecté est de 0,3% pour le VIH, entre 0,5 et 3% pour le VHC et entre 2 et 40% pour le VHB en l’absence de vaccination ou d’immunisation antérieure.
La transmission de virus par AES fait l’objet d’une surveillance particulière par l’institut de veille sanitaire, depuis 1991 pour le VIH, 1997 pour le VHC et 2005 pour le VHB.
En France, au 31 décembre 2009, 14 cas documentés (prouvés) et 35 cas présumés de séroconversions VIH et 64 cas prouvés de séroconversions VHC, après AES professionnels, ont été recensés. Aucun cas de contamination par le VHB n’a été déclaré depuis 2005.
Le décret n°94-352 du 4 mai 1994 relatif à la protection des travailleurs contre les risques résultant de leur exposition à des agents biologiques prévoit qu’il est de la responsabilité de l’employeur d’évaluer le risque biologique et de mettre en place les procédures requises et la mise à disposition des matériels permettant de prévenir le risque de contamination biologique (Art. R. 231-62-3, alinéa 2e).
La piqûre avec une aiguille souillée est l’AES le plus à risque de contamination. Dans la majorité des cas, la piqûre survient après le geste, au retrait de l’aiguille, lors de son recapuchonnage, avec un matériel traînant ou déposé transitoirement.
En 2010, 17 039 AES ont été recensés dont la majorité (59,9%) est notifiée par les personnels paramédicaux. Les AES sont dûs dans 51% des cas à des actes infirmiers, 19% des actes chirurgicaux, et 4% des actes médicaux.
Dans 8 cas sur 10, les AES documentés sont des accidents percutanés. Les piqûres représentent 68% des cas, les projections 18%, et les coupures 11%. Le port des gants est absent dans 29% des AES. Et dans 26% des AES, il n’y avait pas de collecteur d’aiguille à proximité.
Il est à noter que la dernière contamination professionnelle par le VIH en France date de 2004 et fait suite à une projection massive de sang au niveau oculaire.
La CONDUITE A TENIR en cas d’AES, est présentée sur les sites du Geres (Groupe d’Étude sur le Risque d’Exposition des Soignants aux agents infectieux) et atousanté (spécialisé dans les maladies professionnelles).
La conduite à tenir après un AES doit être connue de tous!
Elle est rappelée dans la circulaire inter-ministérielle n°2008-91 du 13 mars 2008 du Ministère de la Santé et du Ministère du Travail visant à préciser le dispositif permanent garantissant la possibilité d’un accès à une prophylaxie contre le VIH dans un délai court quelque soit le lieu et le mode d’exercice – public, privé ou libéral – de la personne victime d’une exposition à du sang potentiellement contaminant.
1/ NETTOYER ET DÉSINFECTER immédiatement:
• En cas de piqûre, blessure, contact avec une peau lésée:
– stopper l’activité en cours
– laisser saigner, MAIS NE PAS PRESSER POUR FAIRE SAIGNER
– nettoyer à l’eau et au savon, rincer abondamment, sécher
– réaliser l’antisepsie de la plaie par trempage au moins 5 minutes dans du Dakin®, ou de l’eau de Javel à 10° diluée au 1/10, ou de la BETADINE® dermique (jaune), ou de l’alcool à 70°.
• en cas de projection sur les muqueuses ou l’œil: rincer abondamment à l’eau ou au sérum physiologique durant au moins 5 minutes.
2/ CONTACTER IMMÉDIATEMENT UN MÉDECIN RÉFÉRENT (pour la prophylaxie du VIH) ou le médecin des urgences de l’établissement le plus proche, si possible dans l’heure qui suit pour:
– évaluer l’importance du risque infectieux en fonction des éléments suivants: type d’exposition, profondeur de la blessure, type d’aiguille ou de matériel en cause, nature du liquide biologique, statut sérologique et clinique du patient source.
– initier si besoin une chimioprophylaxie au plus vite, et un suivi sérologique.
On rappelle que la mise en route rapide d’une prophylaxie post-exposition par un traitement antirétroviral adapté peut réduire de 80% le risque de contamination par le VIH.
EN PRATIQUE en Guadeloupe:
– CHU de Pointe-à-Pitre/Abymes: Service des Maladies Infectieuses en semaine de 8h à 16h, sinon Service des Urgences.
– Centre Hospitalier (CH) de Basse Terre: Service des Urgences 7j/7 24h/24, ou CIDDIST du CHBT aux heures ouvrables.
– CH de Marie-Galante: Service des Urgences 7j/7 24h/24
– CH de Saint-Martin: Service des Urgences 7j/7 24h/24, ou CIDDIST aux heures ouvrables
– CH de Saint-Barthélémy: Service des Urgences 7j/7 24h/24
3/ RECHERCHER ACTIVEMENT LE STATUT SÉROLOGIQUE DE LA PERSONNE SOURCE avec les tests suivants:
– tests rapides d’orientation et de diagnostic (TROD), à confirmer ensuite par une sérologie VIH.
– sérologie VHC.
– sérologie VHB complète.
NB1: Si la personne source est porteuse connue du VIH, avec son accord, contacter son médecin pour adapter le traitement post-exposition de la personne exposée.
NB2: ce que dit le droit concernant le fait de pratiquer un test VIH sans le consentement.
4/ FAIRE ÉTABLIR UN CERTIFICAT MEDICAL INITIAL (sur un formulaire violet d’Accident du Travail/Maladie Professionnelle), par le médecin qui vous prend en charge, utile seulement si vous avez souscrit une assurance volontaire individuelle auprès de votre Caisse.
Et dans ce cas, vous devez envoyer, dans les 48h, à la CGSS de votre lieu de résidence, le certificat médical ainsi que le résultat du test sérologique pratiqué avant le 8ème jour suivant l’AES.
NOTE EXPLICATIVE IMPORTANTE, sur la couverture «Accident du Travail – Maladie Professionnelle» des libéraux: Les praticiens et auxiliaires médicaux libéraux, même conventionnés ne bénéficient pas de la prise en charge spécifique de la branche Accident du Travail-Maladie Professionnelle prévue au titre IV du code de la Sécurité Sociale (couverture à 100% des soins, appareillages et pharmacie et versement dès le 1er jour d’indemnités journalières), la condition de subordination (employeur/salarié) faisant défaut (articles L411-1 et L412-1 du code de la Sécurité Sociale).
Il est donc possible de souscrire une assurance volontaire individuelle auprès de votre Caisse Primaire d’Assurance Maladie, en faisant une demande sur le formulaire S6101C ou cerfa 11227*02.
La cotisation est basée de les revenus libéraux (compter dans les 50€/trimestre). Les prestations sont celles prévues par la législation relative aux accidents du travail, à l’exception de l’indemnité journalière pour incapacité temporaire.
Cependant cette assurance n’est pas indispensable.
En effet, en l’absence de cette couverture spécifique, vous serez pris en charge au titre de la branche maladie comme pour n’importe qu’elle maladie, c’est-à-dire selon le taux de remboursement et le tarif conventionnel applicables (et non à 100% comme pour la branche « accidents du travail »).
Si vous bénéficiez d’une complémentaire-santé, elle prendra en charge la part restante.
5/ FAIRE LE SUIVI SEROLOGIQUE jusqu’au 3ème mois qui suit l’AES (ou 4ème mois si un traitement prohylactique a été prescrit). Ce suivi peut être prolongé jusqu’au 6ème mois en cas de risque VHC.
Adresser à la caisse le résultat des sérologies pratiquées au 3ème mois (ou 4ème mois si un traitement prophylactique a été prescrit).
6/ FAIRE ETABLIR UN CERTIFICAT FINAL au 6ème mois si tests négatifs, ou à la fin des soins, (toujours si vous avez souscrit l’assurance volontaire).
Sources: article Couverture Risque Accident Travail/Maladie Professionnelle pour le libéral sur le forum des l’internat Antilles-Guyane, et Procédure Ameli-Val d’Oise, en cas d’AES pour les infirmiers libéraux
Biblio: http://www.cclin-sudouest.com/pages/thema_aes.html
Article relu et corrigé par le Dr François BISSUEL, du CIDDIST du CHBT.
Le DSM (Diagnosic and Statistical Manual) publié par l’APA (Association de Psychiatrie Américaine), est un manuel de référence qui classifie et catégorise des critères diagnostiques concernant les troubles mentaux pour la recherche, l’épidémiologie et la pratique clinique.
A noter qu’en Europe (et l’OMS notamment), on utilise la 10ème version de la Classification Internationale des Maladies (CIM10 ou ICD 10 en anglais), pour la classification de toutes les maladies (et pas seulement mentales).
La sortie de la 5ème version du DSM dite DSM5 est prévue pour le 20 mai 2013, mais de nombreuses voix s’élèvent contre depuis plusieurs mois et dans plusieurs pays:
– aux USA, avec des actions comme l’open letter de l’American Psychological Society (APS) qui a été signée par plus de 14 000 personnes
– en Europe continentale et en Amérique du Sud, l’implantation du mouvement STOP DSM
– en France, l’un des porte-paroles du mouvement STOP DSM est le Dr Patrick LANDMAN, psychiatre.
Une interview de 3 minutes pour FréquenceM, résume la situation édifiante: entre la version 3 et la version 5 du DSM, ont été référencés 250 nouveaux troubles mentaux !!!???
On ouvre là une grande porte au sur-diagnostic (par abaissement des seuils d’inclusion), à la sur-médicalisation, et enfin à la sur-prescription, pour aboutir à une encore plus grande consommation de psychotropes!!!
Un article du Dr LANDMAN sur le site stop-dsm.org détaille comment l’industrie pharmaceutique fabrique de nouveaux psychotropes en entretenant une pathologisation toujours croissante des émotions et des comportements, une «médicalisation croissante des émotions avec une disparition de la distinction entre le normal, ses variations et le pathologique, une inflation de diagnostics psychiatriques très contestables cliniquement et scientifiquement (…) avec pour résultat la prescription de psychotropes de plus en plus élargie aux enfants, les conséquence médicales des effets secondaires des psychotropes comme l’obésité, les troubles cardiaques, l’addiction ou l’overdose, les accidents de la circulation, la désinhibition et les passages à l’acte» avec en parallèle un «désintérêt croissant pour le contexte psychologique et social de toutes les pathologies mentales» et de «nombreux « guide lines » qui sous prétexte d’aide au diagnostic favorise chez les médecins (…) des réponses médicamenteuses aux plaintes existentielles qui leur sont adressées sans bénéfices évidents pour les patients qui pourraient recevoir d’autres réponses thérapeutiques»
Ces initiatives ont abouti à la constitution de deux comités qui collaborent : Le Comité de Boycott du DSM5 et le Comité international de réponse au DSM5, dont vous pouvez signer les pétitions au liens suivants:
– http://www.ipetitions.com/petition/boycott5/
– http://www.ipetitions.com/petition/protectnormal/