Réferent « Relations avec les professionnels de santé »
La CGSS de Guadeloupe communique et nous informe que la référente aux « Relations avec les professionnels de santé » est :
Mme BERNIER Lydie
tel: 05 90 93 43 25 les lundi et jeudi entre 9h-11h30 et 14h-15h30
mail: lydie.bernier@cgss-guadeloupe.fr
Le chik vu par la CGSS.
Diapositives issues de la présentation par Mme JALCE de la CGSS Guadeloupe de « L’épidémie de chikungunya, un an après… le regard de l’Assurance Maladie », faite lors du RetEx chikungunya, juin 2015.
On retiendra l’effet ridicule (85 bénéficiaires) et sans surprise… de la mesure très médiatiquement annoncée au journal par la Ministre de passage… sur la prise en charge à 100% des antalgiques: une vraie usine à gaz, avec une mise en œuvre des plus inadaptée (patients, médecins et pharmaciens très mal informés, et retard à la mise en œuvre effective)…

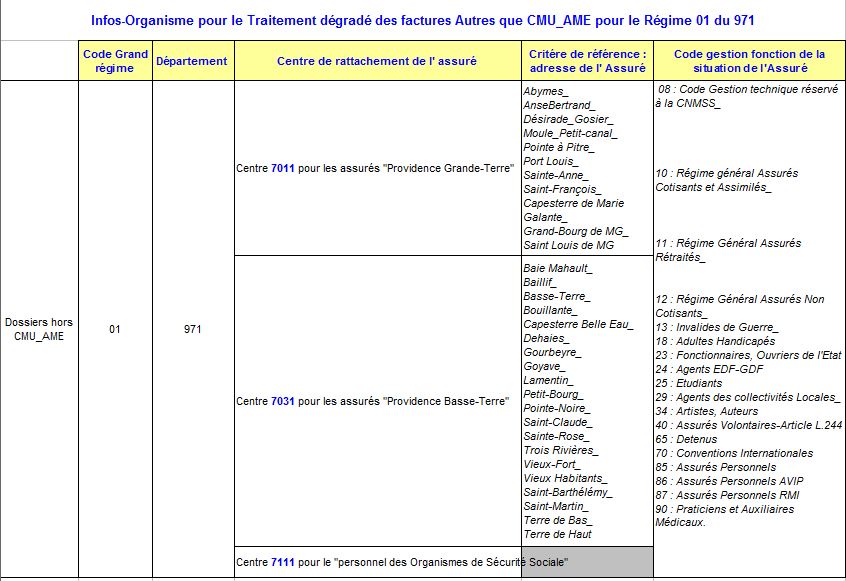
Information sur les « codes gestion » CGSS Guadeloupe.
Voici tout le détail de la constitution des « codes gestion » des assurés de Guadeloupe… pour remplir les cases en cas de facturation en « flux dégradé »
– code grand régime :01
– code département: 971
– code rattachement: 7011 pour la Grande-Terre, 7031 pour la Basse-Terre, et 7281 pour les AME, et 7111 pour les personnels CGSS
– code gestion: 89 pour la plupart des cas, mais beaucoup de cas particuliers: 00 pour AME, 25 pour les étudiants, 11 pour les retraités…
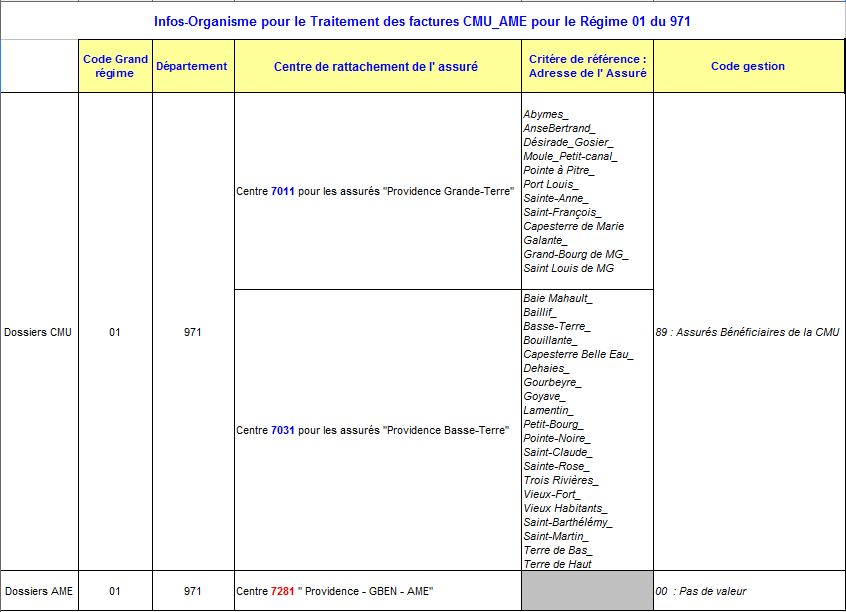
Exemples:
– assuré AME: 01-971-7281-00
– assuré CMU Grande-Terre: 01-971-7011-89
– assuré professionnel de santé Basse-Terre: 01-971-7031-90
Les centres d’examen de santé, en Guadeloupe.
 L’Association Guadeloupéenne de Gestion et de Réalisation des Examens de Santé et de la Promotion de la Santé , ou AGREXAM a signé en 2009, une convention avec la CGSS pour prendre en charge la gestion de la réalisation des examens de santé prévus aux articles L221-1(3°), L321-3 et R321-5 du Code de la Sécurité sociale.
L’Association Guadeloupéenne de Gestion et de Réalisation des Examens de Santé et de la Promotion de la Santé , ou AGREXAM a signé en 2009, une convention avec la CGSS pour prendre en charge la gestion de la réalisation des examens de santé prévus aux articles L221-1(3°), L321-3 et R321-5 du Code de la Sécurité sociale.
Cette activité était antérieurement réalisée (jusqu’à mars 2008), par le Centre Sainte-Geneviève (Association APES).
EN GUADELOUPE, 5 Centres d’Examen de Santé (CES) effectuent les examens périodiques proposés par la législation sociale aux assurés:
– LE MOULE : Maison médicale de garde, Centre médical, ZAC de Damencourt
– ABYMES : Morne Caruel, Route de l’Hôtel des Impôts
– SAINTE ROSE : Maison médicale de garde, Cité des fonctionnaires
– BASSE TERRE : Maison médicale de garde, Avenue Gaston Feuillard
– MARIE-GALANTE : Centre Hospitalier Sainte Marie, Grand Bourg
En 2012, l’activité sur les 4 sites de Guadeloupe continentale, a été la suivante, soit un total 6531 examens de santé réalisés.
A NOTER:
– les CES de Sainte-Rose fait partie des centres de vaccination accrédités.
– les locaux sur les sites des maisons médicales de garde, sont communs avec l’ADGUPS (Association Départementale de Garde d’Urgence et de Promotion de la Santé).
– le personnel est composé dans chaque antenne, d’un médecin, une secrétaire d’accueil et une infirmière (sauf aux Abymes où le personnel est doublé).
Pourquoi ces examens ?
Ces examens, situés dans le champ de la prévention, à l’exclusion de tout acte de soins, ont été voulus par le législateur pour que tous les assurés sociaux et leurs ayants droits (enfants à compter de l’âge de 5 ans), et surtout les personnes inactives de plus de 16 ans, les demandeurs d’emplois, les personnes bénéficiaires de la CMU, les personnes pré ou retraités, puissent accéder régulièrement à un examen de dépistage et des conseils de prévention.
Ils constituent en outre, la base d’un observatoire permanent de l’état de santé de la population Guadeloupéenne dans une cohorte constante, permettant de préconiser des orientations de prise en charge et d’actions de prévention. Il reste disponible sous réserve d’anonymisation pour des études épidémiologiques, déclarées et autorisées auprès de la CNIL.
Pour qui?
Ces examens sont destinés à tous les assurés du régime général et du régime agricole de plus de 5 ans, et en théorie, en priorité aux assurés sociaux en situation de précarité, ou qui se trouvent hors du système de soins.
Quand ?
– Tous les 5 ans pour l’ensemble des assurés sociaux.
– Annuellement pour les populations en situation de précarité: bénéficiaires de la CMU (de base et complémentaire), chômeurs, étudiants, et personnes exposées à des risques sanitaires.
Comment ?
La CGSS adresse à ces populations une invitation à bénéficier de l’examen de santé. Les assurés sociaux peuvent également solliciter directement un examen en appelant le 0590 90 49 96. Les médecins peuvent faire une demande ciblée auprès de l’AGREXAM selon leurs besoins et objectifs de soins.

L’examen clinique est réalisé par le médecin du centre, et complèté par un bilan sanguin et urinaire standards, un ECG, des tests auditifs et visuels, et en théorie un bilan dentaire.
A l’issue de l’examen de santé, les résultats sont remis au patient, ainsi qu’une synthèse destinée au médecin traitant qui peut effectuer une Suite d’Examen de Santé (SES). Cette consultation est prise en charge à 100% par la CGGS (sans avance de frais pour le patient), sur la base de 1.5C (37.95€). Les honoraires de cet acte peuvent soit être saisis par voie électronique et réglés au médecin soit versés après renvoi du coupon réponse.
Il est par ailleurs demandé au médecin de renvoyer les informations sur le suivi médical réalisé lors de cette consultation, permettant l’évaluation des actions de dépistage ou de promotion de la santé mises en œuvre par les CES.
Combien ça coute? en moyen 225€, d’après ameli Cote d’Or, sinon à lire: le rapport de la cour des comptes
Article co-écrit avec le Dr Maurice MEISSONNIER, Directeur Médical de l’association AGREXAM.
Couverture « Accident du Travail » des professionnels de santé libéraux.
Les praticiens et auxiliaires médicaux libéraux – même conventionnés – ne bénéficient pas de la prise en charge spécifique de la branche Accident du Travail – Maladie Professionnelle prévue au titre IV du code de la Sécurité Sociale (couverture à 100% des soins, appareillages et pharmacie et versement dès le 1er jour d’indemnités journalières), la condition de subordination (employeur/salarié) faisant défaut (articles L411-1 et L412-1 du code de la Sécurité Sociale).
Il est possible de souscrire une assurance complémentaire ou «assurance volontaire individuelle Accident du Travail / Maladie Professionnelle» auprès de votre Caisse Primaire d’Assurance Maladie, en faisant une demande sur le formulaire S6101C ou cerfa 11227*02.
La cotisation est basée de les revenus libéraux (compter dans les 50€/trimestre). Les prestations sont celles prévues par la législation relative aux accidents du travail, à l’exception de l’indemnité journalière pour incapacité temporaire.
Cependant cette assurance n’est pas indispensable.
En effet, en l’absence de cette couverture spécifique, vous serez pris en charge au titre de la branche maladie comme pour n’importe qu’elle maladie, c’est-à-dire selon le taux de remboursement et le tarif conventionnel applicables (et non à 100% comme pour la branche « accidents du travail »).
Si vous bénéficiez d’une complémentaire santé, elle couvre en général la part restante.
ET DONC, EN CAS D’ACCIDENT DU TRAVAIL (ou de maladie professionnelle):
1/ Soit vous avez souscrit l’assurance volontaire individuelle auprès de votre Caisse,à qui il vous faut faire parvenir dans les délais (48h pour un AT) une déclaration sur le formulaire «Accident de Travail – Maladie Professionnelle».
Vos frais de santé en rapport avec l’AT-MP seront pris en charge à 100% par la Caisse (à l’exception de l’indemnité journalière pour incapacité temporaire).
2/ Soit vous n’avez pas souscrit cette assurance, alors:
– les frais de soins de santé, sont pris en charge par la CPAM au titre de la branche maladie comme suite à n’importe quelle maladie, selon le taux de remboursement et le tarif de convention applicables.
– les indemnités relatives à l’incapacité, sont prises en charge par la CARMF:
• incapacité temporaire: indemnités journalières, à partir du 90ème jour d’arrêt de travail (formulaire marron)
• incapacité permanente: rente ou capital invalidité
•voire décès: capital décès, rente éducation et rente de conjoint
Sources: article Couverture Risque Accident Travail/Maladie Professionnelle pour le libéral sur le forum des l’internat Antilles-Guyane, et Procédure Ameli-Val d’Oise en cas d’AES pour les infirmiers libéraux
A lire aussi, notre article sur la procédure en cas d’accident d’exposition au sang (AES).
Comment rompre un « contrat médecin traitant »?
On pourrait croire qu’il s’agit bien d’un « contrat » entre la Caisse, le médecin et son patient, et que chacun peut en dénoncer les termes… En fait: non.
Pour la Caisse: rien de plus simple que de radier un assuré… toutes les semaines nous faisons des duplicatas de la « déclaration de médecin traitant » pour changement de caisse…
Pour le patient: rien de très compliqué non plus, il lui suffit de déclarer un nouveau médecin traitant…
Par contre pour le médecin impossible (dixit la Caisse) de se sortir de cet engagement!
Heureusement l’Ordre ne tient pas le même discours et rappelle que le praticien a la liberté d’accepter ou de refuser d’être le médecin traitant d’un patient, dans le respect de l’article 47 du code de déontologie médicale (art R.4127-47 du code de santé publique) qui dit que:
«Quelles que soient les circonstances, la continuité des soins aux malades doit être assurée. Hors le cas d’urgence et celui où il manquerait à ses devoirs d’humanité, un médecin a le droit de refuser des soins pour des raisons professionnelles ou personnelles. S’il se dégage de sa mission, il doit alors en avertir le patient et transmettre au médecin désigné par celui-ci les informations utiles à la poursuite des soins. »
Le médecin doit aussi communiquer une liste de noms de confrères susceptibles de le prendre en charge, dans l’hypothèse ou il ne saurait vers qui se tourner.
Les médecins savent bien qu’opposer un refus à un patient (pour un certificat abusif, une demande d’examens inutiles, une demande d’arrêt de travail non justifié…), c’est s’exposer à des conflits avec les patients, des injures, voire des plaintes à l’Ordre… Dire «NON» c’est affirmer notre indépendance, en tenant compte de nos responsabilités.
Les conflits d’intérêt sont partout, et de la même manière que nous devons conserver notre liberté de prescription malgré l’influence des firmes pharmaceutiques, nous devons rester libre de nos décisions face la pression des patients (et de leur famille, avocat, employeur…ou que sais-je !)
A lire aussi, le chapitre sur les relations patient/médecin, pages 121 à 128 de l’Audit de sécurité des soins en médecine de ville.
ROPS: Rémunération sur Objectifs de Santé Publique.
Dans la continuité des mesures de maîtrise dite médicalisée des dépenses d’assurance maladie, la Caisse à créé en 2009 le CAPI (Contrat d’Amélioration des Pratiques Individuelles), qui a été généralisé dans la convention 2011, à l’ensemble des médecins libéraux, avec l’instauration de la ROSP (Rémunération sur Objectifs de Santé Publique).
Signalons que l’Inspection Générale des Affaires Sociales (IGAS) a rendu dès 2008, un rapport « Rémunérer les médecins selon leurs performances : les enseignements des expériences étrangères » dont les conclusions étaient défavorables, ce mode de paiement n’ayant montré à l’étranger ni sa capacité à améliorer les soins, ni à faire des économies….
Les 29 objectifs en question sont présentés dans ce tableau, et vous pouvez estimer grâce à cette calculette votre rémunération (maximum théorique de 9100 euros).
EN PRATIQUE:
– Rappelons que dans la même convention la télétransmission est devenue une OBLIGATION, et pour avoir droit à la ROSP vous devez télétransmettre au moins 2/3 de vos feuilles de soins.
– vous avez déjà ou êtes en train de tester les « plaisirs » de la première déclaration des indicateurs AVANT LE 20 FEVRIER (5 pour « l’organisation du cabinet » et 5 sur les 9 indicateurs « pathologies chroniques »).
Alors dans le détail: Que penser des objectifs fixés par la Caisse? et Quelle amélioration vraiment attendre en terme de qualité des soins?
– ORGANISATION DU CABINET: 5 indicateurs dont 1 seul apporte quelque chose en terme de qualité des soins (le logiciel d’aide à la prescription)… aller 2 si on compte la synthèse annuelle…
Les autres (horaires, dossier médical informatisé, télétransmission et téléservices) font gagner du temps au patient, au médecin et à la Caisse, et vont participer à la mise en place du DMP… mais ne changent pas grand chose en terme de santé…
– PATHOLOGIES CHRONIQUES: 9 indicateurs dont on peut discuter la pertinence de certains:
• objectif de 65% de diabétiques bénéficiant de 3 à 4 dosages HbA1c/an: pas trés ambitieux comme objectif…
• des objectifs d’HbA1c à 7.5 et 8.5% ??? et de LDL-cholestérol à 1.3 et 1.5 g/l ??? chez le diabétique… sans aucun rapport ni avec les plus récentes recommandations, ni même avec les précédentes d’ailleurs!!! Où est donc l’amélioration de la qualité des soins dans le choix de tels seuils?
• et un peu plus loin un objectif quantitatif de 75% de co-prescription de statine chez les patients diabétiques et hypertendus… Doit-on comprendre que l’amélioration des pratiques serait davantage dans la quantité que la qualité?
• et juste après un autre objectif quantitatif de 65% de co-prescription d’aspirine (ou anticoagulants?) chez les patients diabétiques et hypertendus et déjà sous statine??? Alors que les données récentes de la littérature et notamment cet article de 2010 sur L’aspirine en prévention primaire chez les patients diabétiques, rappelle que « Si l’effet bénéfique de l’aspirine est clairement démontré en prévention secondaire et chez les patients à haut risque, sa prescription à tous les patients diabétiques ne semble pas justifiée sur la base des études actuelles et est associée à des complications hémorragiques bien établies. »
Quand aux anti-coagulants chez les diabétiques on ne voit vraiment pas le rapport…
• un objectif tensionnel de 140/90 pour 60% des hypertendus (tous confondus), alors que toutes les études récentes recommandent <140/90 en population générale et <130/80 pour les diabétiques et/ou insuffisants rénaux.
– PREVENTION: 8 objectifs:
• un objectif de 75% de couverture vaccinale contre la grippe dans la population cible (ALD et plus de 65 ans) alors que nous sommes complètement zappés dans le dispositif? et que les patients ne croient plus en la vaccination…
Les résultats du baromètre Kantar Health sur la couverture vaccinale de l’hiver 2011/2012 illustrent cette situation: 50 % des sujets cibles se sont fait vacciner (-4% par rapport à 2010/2011): 36% des patients en ALD (vs 42%), 43% des BPCO (vs 68%), 21% des asthmatiques (vs 23%).
Autant dire que l’objectif de 75% n’a aucune chance d’être atteint…
• un objectif de dépistage de 80% de la population cible pour le cancer du col (frottis tous les 3 ans) et le cancer du sein (mammo tous les 2 ans … en pleine polémique sur ce dépistage…), alors qu’on atteint difficilement les 57% pour le cancer du col et 52.7% pour le sein en 2011.
• des objectifs de faible prescription (en prévention?) de benzodiazépines, de vasodilatateurs, ou d’antibiotiques…
– EFFICIENCE: 7 indicateurs, qui ont plus à voir avec la maîtrise dite médicalisée des dépenses qu’avec la qualité des soins:
• des objectifs de prescriptions génériques entre 65 et 90% pour les antibiotiques, les IPP, les statines, les anti-hypertenseurs ou les anti-dépresseurs…
• un objectif de 65% de prescription d’IEC parmi les prescriptions d’anti-hypertenseurs bloqueurs du système rénine-angiotensine.
• un objectif de 80% de prescription d’aspirine parmi les prescriptions d’anti-agrégants.