Bilan de situation épidémiologique des cas biologiques de leptospirose, 2012-2019, Guadeloupe, Saint-Martin, Saint-Barthélemy.
En 2018, le bilan des données de surveillance n’indique pas de recrudescence saisonnière plus importante que les années précédentes (n=72 contre 68 cas en 2017 et 75 cas en moyenne par an sur la période 2012-2016 ) (Figure 1). Les cas surviennent tout au long de l’année, mais la majorité est identifiée d’août à décembre, période qui correspond globalement à la saison des pluies aux Antilles. La répartition mensuelle des cas indique un pic en novembre 2018, avec un nombre de cas plus important (n=25) par rapport à l’année précédente (n=16) et aux moyennes observées entre 2012-2016 (n=12).
Depuis janvier 2019, l’analyse globale des données de surveillance épidémiologique ne montre pas de survenue inhabituelle des cas de leptospirose sur nos territoires comparée à la même période des années précédentes. A noter néanmoins une légère hausse de cas observée au cours du mois de janvier 2019 (n=8 cas contre 6 cas et 5 cas en 2018 et 2017 respectivement). Ce nombre de cas reste toutefois inférieur à ceux déjà observés en 2014 (n=13) et en 2012 (n=10) pour la même période.
Figure 1. Répartition mensuelle des cas de leptospirose (confirmés et probables) rapportés au dispositif de surveillance, 2012-2019, données reçues et traitées par l’ARS Guadeloupe Saint-Martin Saint-Barthélemy, exploitation santé publique France en région Antilles, données provisoires en 2019
Rappel de la maladie (signes cliniques, épidémiologie, principaux facteurs de risques) La leptospirose est causée par une bactérie appartenant à la famille des Leptospires (plus de 300 sérovars pathogènes rassemblés en 24 sérogroupes), avec un sérogroupe identifiée de façon prédominante aux Antilles, Icterohaemorragiae. Les leptospires se maintiennent assez facilement dans le milieu extérieur (eau douce, sols boueux).
La contamination humaine se fait :
· soit directement par contact direct de la peau (en particulier si elle est lésée) ou des muqueuses avec des urines ou des tissus d’animaux infectés (rongeur et insectivore, chien, bovin, porc, animaux de compagnie, etc…);
· soit indirectement par l’intermédiaire du milieu extérieur pouvant être contaminé par l’urine d’animaux infectés
La leptospirose débute après une incubation de 5 à 20 jours par l’apparition brutale d’une fièvre élevée (en général >39°C), accompagnée de douleurs musculaires, articulaires, abdominales et de forts maux de tête. La maladie peut s’aggraver 4 à 5 jours après les premiers signes et s’étendre au foie (ictère), aux reins, aux poumons, et aux méninges.
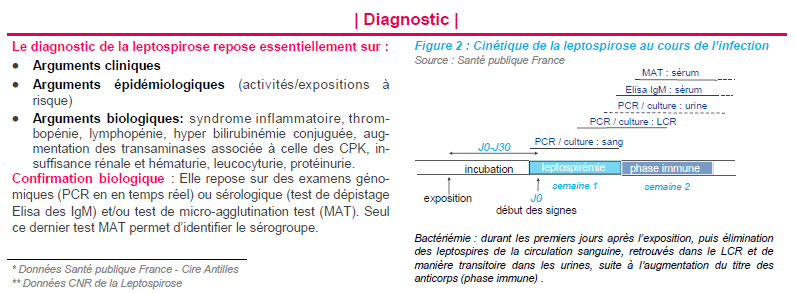
Le diagnostic de leptospirose repose sur la conjonction d’arguments cliniques, biologiques et épidémiologiques. Le polymorphisme clinique peut conduire à un retard thérapeutique délétère par confusion avec des diagnostics différentiels tels que le virus de la grippe ou le virus de la dengue.
Depuis le début d’année 2019, comme les années précédentes, les investigations menées par l’ARS n’ont pas mis en évidence de source commune d’exposition qui serait à l’origine de cas groupés. Les expositions à risque identifiées lors des enquêtes menées autour des cas sont principalement liées aux activités agricoles, d’élevage ou de jardinage. Des risques liés aux activités pédestres ou activités de loisirs (baignade) ont également été documentées.
Source : ARS Guadeloupe